В настоящее время во многих странах мира, независимо от уровня экономического развития, отмечается рост заболеваемости различными инфекциями. Приведем некоторые статистические данные по РФ.
- По данным Федерального Центра государственного санитарно-эпидемиологического надзора, в 2004 г. было зарегистрировано более 20 млн инфекционных заболеваний, подавляющее большинство из которых (94,2%) составляли вирусные инфекции — грипп и ОРВИ.
- По результатам вскрытия умерших в стационарах взрослых, за последние 6 лет среди первоначальных причин смерти инфекционные заболевания составили 3,5% в 1999 г. и 3,7% — в 2004 г.
- Среди инфекционных заболеваний, приведших к летальному исходу, по данным Московского городского центра патолого-анатомических исследований, туберкулез составляет 2,3%, ВИЧ-инфекция — 0,8% и вирусный гепатит — 0,1%.
- При инфекционных заболеваниях, согласно данным того же центра, частота расхождений клинического и патолого-анатомического диагнозов в 2004 г. составляла 10,8%.

Учитывая вышеприведенные данные, с целью оценки диагностических возможностей врачей на различных этапах оказания медицинской помощи (скорая медицинская помощь (СМП), отделения многопрофильной и инфекционной больницы), мы провели исследование с участием 46 больных, поступивших по службе скорой помощи в многопрофильный стационар и переведенных в связи с выявлением инфекционной патологии (или с подозрением на нее) в специализированные инфекционные больницы. Все больные были разделены на три группы.
1-я группа (n = 32) — пациенты с лихорадкой и симптомами, которые, по мнению осматривавших их врачей, свидетельствовали о наличии инфекционного заболевания: желтуха, тошнота, рвота, нарушение стула, респираторный синдром (заложенность носа, боль в горле, кашель), изменения на коже.
2-я группа (n = 2) — пациенты только с лихорадкой.
3-я группа (n = 12) — пациенты без лихорадки, но с вышеописанными симптомами инфекционного заболевания (табл. 1).
1-я и 2-я группы были сопоставимы по возрасту, при этом пациенты 3-й группы были старше, в связи с этим и частота встречаемости сопутствующей патологии соответственно была выше в 3-й группе (ИБС — у 2 человек, артериальная гипертония — у 6, язвенная болезнь желудка и двенадцатиперстной кишки — у 2, бронхиальная астма — у 1 и желчнокаменная болезнь — у 1 пациента).
В 1-й группе отдельно были проанализированы истории болезни пациентов (табл. 2), имевших лихорадку и желтуху (подгруппа а), лихорадку, диспепсический синдром и боль в животе (подгруппа б), лихорадку и респираторный синдром (подгруппа в) и лихорадку, сопровождающуюся кожными высыпаниями (подгруппа г).
На догоспитальном этапе из 8 пациентов в 1-й группе в подгруппе а отмечались боли в животе у 3 и поясничной области у 1, желтуха — у 2. Характер желтухи и лихорадки, эпиданамнез в сопроводительных документах скорой помощи представлены не были. Несмотря на скудные клинические данные, пациентам были поставлены направительные диагнозы: острый холецистит в 4 случаях, острый панкреатит — в 2, острый холецистопанкреатит — в 1, острый пиелонефрит — в 1. В стационаре были выявлены: желтуха — еще у 6 пациентов, боли в животе — еще у 4, тошнота — у 3, рвота — у 3. В отличие от догоспитального этапа в стационаре состояние всех пациентов было оценено, как тяжелое, у 6 больных выявлен отягощенный эпидемиологический анамнез, еще в 6 случаях выделен ведущий клинический симптом — желтуха, исключена острая хирургическая патология, больных направили на консультацию к инфекционисту. После консультации инфекциониста, проведенной в приемном отделении, 7 пациентам был поставлен диагноз: вирусного гепатита А (4 пациента), вирусного гепатита В (2 пациента) и вирусного гепатита С (1 пациент). Все больные были переведены в инфекционную клинику, где во всех случаях диагнозы подтвердились. Один пациент с направительным диагнозом врачей скорой помощи острый пиелонефрит был переведен в инфекционную больницу с подозрением на вирусный гепатит А после консультации инфекциониста, проведенной по телефону. Однако этот диагноз не подтвердился, и пациент был выписан из инфекционной клиники с диагнозом цирроз печени.
На догоспитальном этапе из 14 пациентов 1-й группы в подгруппе б у 9 имела место боль в животе (7) и в пояснице (2), лихорадка — у 8, тошнота — у 9, рвота — у 6, нарушения стула — у 6, признаки обезвоживания — у 4. Это позволило поставить следующие направительные диагнозы: острый холецистит и острый панкреатит — в 1 случае, острый холецистопанкреатит — в 5, острый аппендицит — в 2, поддиафрагмальный абсцесс — в 1, хронический алкогольный гепатит с диспепсией — в 1, радикулит — в 1, острый пиелонефрит с гематурией — в 2.
В стационаре у всех 14 больных отмечалась лихорадка, нарушения стула были выявлены еще у 5 человек, рвота — еще у 3, гиповолемия — у 8, боли в животе — у 7. В отличие от догоспитального этапа в стационаре состояние всех пациентов оценивалось, как тяжелое, у 11 больных был выявлен отягощенный эпидемиологический анамнез, в 11 случаях удалось выделить ведущий клинический симптом — обезвоживание, а также исключить острую патологию, требующую экстренного хирургического вмешательства. Дежурный врач приемного отделения предположил, что пищевая токсикоинфекция (ПТИ) имеет место у 10 пациентов, острая дизентерия — у 2, вирусный гепатит С — у 1. Консультация инфекциониста была проведена у 9 больных, еще 5 пациентов были переведены в инфекционную больницу после консультации с инфекционистом по телефону. В инфекционном стационаре в 13 из 14 случаев диагноз инфекционного заболевания был подтвержден: у 11 пациентов речь шла о ПТИ, у 1 — об острой дизентерии и еще в 1 случае имел место вирусный гепатит С. У одного пациента, поступившего с диагнозом острый холецистопанкреатит, в стационаре была заподозрена острая дизентерия, однако в инфекционной больнице диагноз не подтвердился и больного через 2 дня перевели обратно в гастроэнтерологическое отделение стационара с диагнозом неспецифический язвенный колит.
У пациентов 1-й группы в подгруппе в на догоспитальном этапе только в 2 случаях отмечались боли в горле и признаки ОРВИ. Несмотря на отсутствие указаний на клинические признаки пневмонии, 5 пациентов были госпитализированы именно с этим диагнозом, еще 1 — с паратонзиллярным абсцессом, 2 — с эпилепсией. В стационаре были зарегистрированы жалобы на боль в горле еще у 2 пациентов, кроме того, в 2 случаях отмечалась гиперемия зева с налетом, еще в 1 — головная боль, у 1 человека — признаки ОРВИ. Тяжелое состояние отмечалось в 7 из 8 случаев, отягощенный эпиданамнез имел место у 6 человек, выделен ведущий клинический синдром — лихорадка в сочетании с признаками ОРВИ и ангины, вызван на консультацию инфекционист. Больные были переведены в инфекционную больницу со следующими диагнозами: ОРВИ — в 2 случаях, грипп — в 2, парагрипп — в 1, лакунарная ангина — в 2, фолликулярная ангина — в 1. В инфекционной больнице диагнозы гриппа, парагриппа (1 пациент) подтвердились серологическим методом. Также подтвержден диагноз ОРВИ и ангины. У одного пациента дополнительно диагностировали энтероколит, еще у 1 больного с диагнозом парагрипп — гнойный менингит.
Из подгруппы г 2 больных были госпитализированы с диагнозами острый холецистит и крапивница. В приемном отделении стационара у больного, поступившего по вызову СМП с диагнозом острый холецистит, выявили сыпь на коже и менингиальные симптомы, которые оказались ведущими в клинической картине и не были отмечены врачом скорой помощи. Больной был переведен в инфекционную больницу после консультации у инфекциониста с диагнозом менингит. У пациента с предполагаемым диагнозом крапивница была лихорадка, респираторные симптомы и сыпь на коже. После осмотра инфекционистом он с диагнозом краснуха был переведен в инфекционный стационар, где с помощью бактериологических методов данному больному поставлен диагноз сальмонеллез.
Таким образом, причинами возникновения расхождений диагнозов, поставленных врачами СМП и в стационаре, чаще всего являются не только недооценка клинических симптомов заболевания, но и их переоценка, которая, в свою очередь, ведет к неправильной постановке диагноза и непрофильной госпитализации больных. Так, чаще всего всех пациентов с лихорадкой и желтухой (подгруппа а) и лихорадкой, диспепсическим синдромом и болью в животе (подгруппа б) госпитализировали в хирургическое отделение, и только в приемном отделении адекватная оценка клинической картины, эпиданамнеза, а также выделение ведущего клинического синдрома позволяли исключить острую хирургическую патологию.
В группе пациентов с лихорадкой и респираторным синдромом (подгруппа в) наиболее распространенным диагнозом, поставленным врачом СМП, являлась пневмония. При этом недооценка таких жалоб, как лихорадка, боль в горле, заложенность носа и сухой кашель, не входящих в диагностические критерии пневмонии, не позволила врачу диагностировать инфекционное заболевание, кроме того, у ряда пациентов только осмотр зева (не выполненный на догоспитальном этапе) мог оказаться решающим в постановке такого диагноза, как ангина. А у 1 пациента с лихорадкой и кожными изменениями менингиальные симптомы, на которые врач не обратил внимания, являлись ключевыми для постановки диагноза бактериального менингита и профильной госпитализации.
Как было указано выше, во 2-ю группу вошли 2 пациента, у которых отмечалась только лихорадка. Больных направили в стационар с диагнозами: левосторонняя пневмония и острый панкреатит. В стационаре у одного пациента с полиорганной недостаточностью и соответствующим анамнезом был заподозрен СПИД, а у второго — с выраженными менингеальными нарушениями — гнойный менингит. Больных перевели в инфекционную больницу без консультации инфекциониста, где диагнозы были подтверждены. Пациент с гнойным менингитом скончался на 23-и сутки пребывания в инфекционном стационаре.
Таким образом, в данной группе причиной гиподиагностики также явилась недооценка клинической картины, в том числе неадекватный осмотр пациента и неполный сбор эпидемиологического анамнеза. Так, у молодого пациента, госпитализированного службой СМП с диагнозом пневмония, при сборе анамнеза в стационаре выяснилось, что пациент страдает СПИДом, что можно было предположить и на догоспитальном этапе. У другого пациента, поступившего с предварительным диагнозом острый панкреатит, поставленным врачами СМП, при осмотре были выявлены выраженные менингиальные симптомы, которые являлись ведущими в клинике заболевания. Это и был ключ к диагностике бактериального менингита.
В 3-ю группу были включены 12 больных, у которых при отсутствии лихорадки выявлялись такие симптомы, как нарушение стула, тошнота, рвота, боль в животе, боль в грудной клетке, боль в горле и др.
У больных, поступивших в стационар с диагнозами СМП острый аппендицит (5), желудочно-кишечное кровотечение (1), острый холецистит (1), острый холецистопанкреатит (1), на догоспитальном этапе имелись жалобы на нарушение стула — у 5, тошноту и рвоту — у 3, боль в животе — у 4 .
В стационаре дополнительно было выявлено нарушение стула еще у 4 больных, тошнота и рвота — еще у 5, боль в животе — еще у 4; был собран эпиданамнез, исключена хирургическая патология, после чего у врача возникло предположение о наличии ПТИ. Пятеро больных были проконсультированы инфекционистом в стационаре, еще трое — по телефону. Все больные были переведены в инфекционную больницу с диагнозом ПТИ. Диагноз подтвердился в 6 случаях, еще у 2 пациентов диагноз ПТИ был снят и их выписали домой.
У пациента, поступившего с жалобами на боль в животе и диагнозом СМП прободная язва желудка, дополнительно в стационаре диагностировали нарушение стула. Больной был осмотрен хирургом, который исключил наличие хирургической патологии, и после консультации инфекциониста, проведенной по телефону, больной был переведен в инфекционную больницу с диагнозом сальмонеллез. В инфекционной клинике диагноз подтвердился, при этом дополнительно диагностировали В12-дефицитную анемию.
У 2 больных с направительными диагнозами ИБС, нестабильная стенокардия и пневмония на догоспитальном этапе ведущим симптомом была боль в грудной клетке. Однако врач стационара дополнительно выявил у них такой немаловажный симптом, как высыпания на коже по ходу межреберных промежутков; клинических же симптомов стенокардии и пневмонии выявлено не было. Больным был поставлен диагноз опоясывающий герпес. Они были проконсультированы инфекционистом в стационаре и по телефону, после чего переведены в инфекционную больницу, где диагноз подтвердился.
У 1 больного с диагнозом врачей СМП пневмония в стационаре врач обнаружил белые налеты на задней стенке глотки, никаких признаков пневмонии выявлено не было, после консультации по телефону с инфекционистом пациенту был поставлен диагноз дифтерии глотки. Больного перевели в инфекционную больницу, где диагноз был подтвержден бактериологически.
Таким образом, у всех больных, поступивших в хирургическую клинику многопрофильного стационара, диагноз острой, требующей срочного хирургического вмешательства патологии был снят, после чего с диагнозом ПТИ пациентов переводили в инфекционную больницу, где в 7 случаях из 9 диагноз подтвердился.
Ключом к диагностике инфекционной патологии во всех случаях явились тщательно собранный эпидемиологический анамнез и осмотр. У некоторых пациентов при более тщательном осмотре диагностировался опоясывающий герпес, так как были выявлены типичные кожные проявления, которые также можно было обнаружить на догоспитальном этапе. У больного, поступившего с диагнозом пневмония, при осмотре обнаружились белые налеты на задней стенке глотке, никаких признаков пневмонии у больного не было; это позволило поставить пациенту диагноз дифтерия, подтвержденный в инфекционной больнице.
Исходя из вышесказанного, необходимо отметить, что наиболее распространенной причиной диагностических ошибок в отношении инфекционных заболеваний врачами СМП является недооценка клинической картины, в том числе неадекватный анализ анамнеза заболевания, не соответствующий общепринятым стандартам осмотр больного (остаются без внимания такие симптомы, как пузырьки герпеса, белые налеты в горле, менингиальные проявления и т. д.).
Основная проблема в том, что врачи на догоспитальном этапе не выделяют ведущий клинический симптом в клинике заболевания, что приводит к ошибкам в диагностике и непрофильной госпитализации больных. Например, у пациента, поступившего с диагнозом СМП острый панкреатит, при осмотре в стационаре ведущими в клинической картине были признаны менингиальные симптомы, что позволило диагностировать бактериальный менингит. Еще одному пациенту, поступившему с диагнозом пневмонии, после осмотра зева в стационаре был поставлен диагноз ангина, так как данный симптом являлся ведущим в клинике заболевания.
При этом следует отметить, что при постановке инфекционного диагноза врач приемного отделения не использует практически никаких дополнительных методов исследования, и в большинстве случаев диагноз ставится на основании тщательно собранного анамнеза и осмотра больного.
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
А. Л. Верткин, доктор медицинских наук, профессор
В. А. Круглов
Е. И. Горулева
МГМСУ, ННПОСМП, Москва
Приложения
-
- Подходы к диагностике инфекционных заболеваний на догоспитальном этапе - Таблица 1
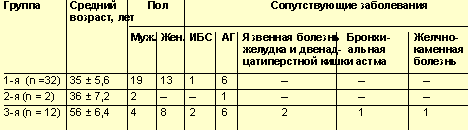
Клиническая характеристика пациентов
-
- Подходы к диагностике инфекционных заболеваний на догоспитальном этапе - Таблица 2

Общая характеристика пациентов 1-й группы









