При разных формах дисбиотических изменений лидирующим агентом может быть разный условно-патогенный возбудитель (стафилококк, дрожжеподобные грибы, аспергиллы, клебсиеллы и др.), в связи с чем условно выделяем следующие формы дисбактериоза: стафилококковый, кандидамикозный, аспергиллезный и др.
Термин кандидамикоз (или кандидоз) был предложен на III Международной конференции микробиологов в 1939 году. Случаи поражения кожи, слизистых оболочек и внутренних органов дрожжеподобным грибом рода Candida были известны задолго до эры антибиотиков. Однако значительное увеличение числа случаев развития кандидамикозов связано с применением антибиотиков, которые не только подавляют нормальную микрофлору, но и могут стимулировать рост дрожжеподобных грибов, вызывать обменные нарушения в организме и другие изменения, способствующие понижению сопротивляемости организма. То же самое относится и к последействию гормонов, иммунодепрессантов, цитостатиков и других препаратов. Возникновению кандидамикозов способствуют и многие эндогенные факторы, в том числе различные эндокринопатии, генетические дефекты, иммунологическая недостаточность и другие. Некоторые авторы считают, что кандидамикоз может развиваться в качестве внутрибольничной инфекции [2].
Несмотря на то что кандидамикоз давно известен, Лещенко В. М. (1987) совершенно справедливо относит его к современным болезням цивилизации, в числе которых так называемые “болезни от лечения”, ибо первичный кандидамикоз встречается очень редко — обычно это состояние развивается вторично на фоне имеющейся патологии. В последние два десятилетия появилось большое количество публикаций, не только микробиологического, но и клинического характера; описаны различные варианты течения кандидамикоза вплоть до развития сепсиса, усовершенствовались методы лабораторных исследований, а также лечения и профилактики.
Чаще других встречаются поражения слизистых оболочек, в первую очередь ротовой полости, а также желудочно-кишечного тракта. Диагноз в этих случаях, как правило, не представляет трудности, за исключением поражений недоступных осмотру слизистых оболочек, например мочевого пузыря. Описаны случаи, когда больному неоднократно назначали различные химиотерапевтические средства, считая, что затяжное течение цистита связано с развитием устойчивости флоры. И только после цистоскопии, обнаружив на слизистой мочевого пузыря белый налет в большом количестве и проведя микроскопическое исследование, уточнившее его характер, больному правильно поставили диагноз и назначили соответствующее лечение.
 |
| Рисунок 1. “Черный волосатый язык” |
Нередко появление кандидамикотических поражений на языке (так называемой “молочницы”) сочетается с “черным волосатым языком”, который также может встречаться в процессе лечения антибиотиками, в основном тетрациклинового ряда (рис. 1). В литературе имеются лишь единичные описания этого осложнения, хотя небольшие изменения окраски языка (желтоватого, коричневого цвета), металлический привкус во рту беспокоят больных довольно часто. “Черный волосатый язык” описан впервые в 1835 году французким врачом Рейо вне всякой связи с антибиотикотерапией. Автор полагал, что указанные изменения на языке зависят от резкой витаминной недостаточности (особенно тиамина и рибофлавина).
Частота поражений кандидамикозом слизистых оболочек желудочно-кишечного тракта дает иногда основание некоторым врачам, особенно педиатрам, считать это осложнение безобидным. Но это не так. Поражение слизистой желудочно-кишечного тракта в ряде случаев может быть причиной так называемого хирургического кандидамикоза, так как дрожжеподобные грибы обладают выраженным некротизирующим действием на ткани и могут привести к перфорации слизистой, перитониту и гибели больных, что мы и наблюдали у одной пожилой больной, страдавшей острой дизентерией и длительно получавшей лечение антибиотиками, в процессе которого отмечались явления рецидивирующего кандидамикоза слизистых оболочек полости рта (рис. 2).
 |
| Рисунок 2. Толстый кишечник. Подострый язвенный колит с перфорацией язвы в области поперечной ободочной кишки, разлитой фибринозно-гнойный перитонит |
| Чаще дрожжеподобным грибом поражается слизистая желудочно-кишечного тракта, причем в клинике обнаруживаются изменения только ротовой полости и иногда ошибочно считается, что этим ограничивается процесс. Очень часто наложения молочницы отмечаются в слизистой оболочке нижележащих отделов желудочно-кишечного тракта |
Среди висцеральных форм кандидамикозов заслуживают особого внимания поражения легких. Клинически картина нередко бывает нетипичной и вызывает затруднение в диагностике. Наиболее часто кандидамикоз легких протекает по типу интерстициальной пневмонии, причем принимает затяжное течение с частыми рецидивами, трудно выявляется при рентгенологическом исследовании. Обращает на себя внимание, что у всех больных на фоне длительного течения болезни, мало поддающейся лечению химиотерапевтическими средствами (включая антибиотики резерва), появляется мокрота с запахом “опары” и в виде беловато-зеленоватых комочков, при микроскопическом исследовании которых обнаруживаются дрожжеподобные грибы (рис. 3) в виде почкующихся клеток и мицелия (в отличие от непочкующихся клеток), что также чрезвычайно важно. Нередко осложняется микотической суперинфекцией туберкулез легких. Последняя может быть внелегочной (кандидамикоз слизистых оболочек) и легочной, чему в немалой степени способствует фон болезни: тяжесть, длительность, наличие сахарного диабета и т. д.
Описаны также случаи кандидамикоза легких, протекающие по типу бронхогенного рака. Подобное течение мы наблюдали в клинике у больной О., 69 лет, которая поправилась только после проведения соответствующего лечения противокандидными средствами (леворин, низорал) в комплексе с общеукрепляющими. Никифоров Н. Ф. (1994) наблюдал больных с кандидамикозом легких, клиника которых напоминала милиарный тубуркулез, сепсис, гангрену. Иногда наблюдался выпот, наклонность к бронхоспазмам.
За последние годы некоторыми авторами описано необычное течение кандидамикоза с поражением ряда органов и систем, которые, по данным прошлых лет, редко страдали при кандидамикозе (поджелудочная железа, печень, желчный пузырь и т. д.). Потоцкий И. И., Заболотская Е. В. (1971) на основании клинико-лабораторных данных считают, что дрожжеподобные грибы могут поражать поджелудочную железу в такой же степени, как и другие органы, обуславливая развитие сахарного диабета. Авторам в ряде случаев, когда еще не было дегенеративных изменений в поджелудочной железе, путем назначения противокандидных средств удалось улучшить состояние больных и снизить количество сахара.
Кандидамикозный сепсис встречается нечасто, но протекает всегда тяжело и нередко заканчивается смертью больных. В литературе описаны лишь единичные случаи развития кандидасепсисов. Так, Ибрагимов Г. Г. (1990) наблюдал развитие кандидасепсиса у больной с подострой формой вирусного гепатита В; Фомина А. А., Осташевская Т. Г., Хоминская М. В. (1990) — у больного с хроническим персистирующим гепатитом. Данное заболевание сопровождалось наличием микотических тромбов в сосудах и дрожжеподобных грибов рода Candida в ткани легких, печени, почек, трахеи, диффузного миокардита, энцефалита. Больной скончался при явлениях резко выраженной интоксикации и легочно-сердечной недостаточности.
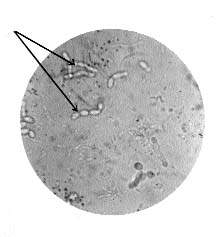 |
| Рисунок 3. Микроскопическое исследование осадка мокроты. Почкующиеся клетки (отмечены стрелками) и мицелий дрожжеподобного гриба |
При диагностике кандидамикозов помимо клинических данных необходимо учитывать обнаружение дрожжеподобных грибов в соскобах со слизистых (почкующихся клеток и мицелия), в нативных препаратах осадков мочи, в кале, мокроте и т. д. (рис. 3), а также комплекс серологических исследований (РА и РСК с дрожжевыми антигенами), реакцию иммунофлюоресценции.
- Аспергиллезы
До настоящего времени в литературе имеется небольшое количество сообщений о клинико-морфологических особенностях развития аспергиллезов вследствие дисбактериоза. Лабораторные методы исследования, терапия и профилактика аспергиллезов разработаны еще недостаточно.
Аспергиллез принадлежит к так называемым плесневым микозам. Вследствие дисбактериоза чаще других развиваются пенициллиозы и очень редко мукорозы. В настоящее время описано свыше 300 видов аспергиллов, 15 из них могут вызвать заболевание (рис. 4).
 |
| Рисунок 4. Аспергиллы. Сегментированный мицелий, на поверхности которого образуется множество одноклеточных конидиеносцев |
Различные виды плесневых грибов, чаще других аспергиллы, способны поражать наружные покровы и внутренние органы человека: ткани мозга, глаз, ухо, придаточные полости носа, бронхи, легкие, мочеполовую систему, лимфатические узлы, кости, все элементы опорно-двигательного аппарата. Помимо поражения внутренних органов и наружных покровов, аспергиллы могут вызывать сильную интоксикацию — микотоксикозы, так как обладают способностью выделять ядовитые вещества.
Аспергиллез чаще возникает как вторичное заболевание у сильно ослабленных, истощенных больных на фоне общего, чаще всего хронического, заболевания легких (туберкулез, пневмонии, бронхит, бронхоэктазы и др.), болезней крови, хронических заболеваний желудочно-кишечного тракта и т. д., в процессе длительного применения антибиотиков (особенно тетрациклина), и является следствием развившегося дисбактериоза и суперинфекции. Аспергиллез может возникать экзогенно, как профессиональное заболевание у рабочих в цехах по изготовлению спиртного, на фермах и др.
Среди различных клинических форм аспергиллеза человека поражение органов дыхания встречается наиболее часто. Клиническая картина аспергиллеза легких в общем сходна с той, которая наблюдается при поражениях, обусловленных банальными патогенными микробами. При остром бронхопульмональном аспергиллезе, помимо общих явлений, характерных для пневмоний, врача настораживает появление повторного, чаще по утрам, кровохарканья; появление в мокроте (последняя, как правило, без запаха) серовато-зеленоватых комочков, отхаркиваемых при приступах кашля и представляющих собой скопления мицелия и спор плесневого гриба. В мокроте, наряду с грибковыми нитями, нередко обнаруживаются эозинофилы. При хроническом аспергиллезе чаще происходит “наслаивание” этого поражения на имеющийся туберкулезный процесс; диагностика таких поражений чрезвычайно трудна.
Котов В. С. (1990) выделяет аллергический бронхолегочный аспергиллез как самостоятельную форму заболевания вследствие развития аллергических реакций к аспергиллам. В основе этого заболевания, по мнению автора, лежит развитие сенсибилизации к антигенам аспергилл (или продуктам их жизнедеятельности) с развитием аутоиммунной альтерации различных структур бронхолегочной системы. Кинсвер О. Б., Плахотная Т. А. (1989), Стрепетова Т. Н. (1993) выделяют три формы аспергиллезного поражения легких: бронхит, пневмония, аспергиллема. Караев З. О. (1990) помимо аллергического бронхолегочного аспергиллеза наблюдал хронический некротическй аспергиллез легких, редкую форму болезни, обычно заканчивающуюся летально, и аспергиллему, представляющую собой опухолевидные образования, одну из разновидностей микомы. Аспергиллы, размножаясь, образуют “грибной шар”, диагностировать который можно только при хирургическом вмешательстве, ибо он не связан с бронхом.
Наряду с поражениями легких может встречаться и другая локализация аспергиллезной инфекции. Проникновение плесневого гриба в мозг происходит из придаточных полостей или гематогенно, в результате чего могут развиться абсцессы или поражения мозговых оболочек. О частоте этих поражений центральной нервной системы аспергиллезом можно судить по данным Хмельницкого Б. С. — из 1193 обнаруженных на секции случаев заболеваний центральной нервной системы поражение аспергиллезом отмечено в двух.
Аспергиллез желудочно-кишечного тракта чаще развивается у больных с предшествующими заболеваниями желудка или кишечника, особенно при гастритах с повышенной кислотностью. Заболевание начинается с диспептических явлений тошноты, рвоты, болей в подложечной области, горьковатого плесневого вкуса во рту, афтозных высыпаний на слизистой рта, зева и глотки, а также пенистого стула с большим количеством слизи и плесневым запахом, иногда с примесью крови.
Генерализованные формы аспергиллеза, в том числе аспергиллезный сепсис, встречаются очень редко. Известно, что этот сепсис всегда протекает крайне тяжело и, как правило, заканчивается летальным исходом.
К лабораторным методам исследования должны быть отнесены микроскопические исследования патологического материала как в нативных, так и в окрашенных препаратах, получение чистой культуры, идентификация вида гриба в микологической лаборатории при повторном получении культур одного и того же вида аспергилл, а также серологические исследования (РСК и РА). При наличии аспергилловой вакцины можно поставить внутрикожную пробу. В настоящее время налажена ИФА (определение IgG-антител к аспергиллезному антигену).
- Стафилококковый дисбактериоз
По стафилококковым заболеваниям, которые по большей части являются следствием лекарственного дисбактериоза, развивающегося на фоне измененной реактивности организма и понижения барьерной функции эндотелиально-макрофагальной системы, имеется в настоящее время большое количество публикаций, посвященных как изучению патогенеза и клиники стафилококковых инфекций в целом, так и отдельных форм течения последних. Помимо латентно протекающих форм стафилококкового дисбактериоза, могут иметь место стафилококковые бактериемии, локализованные поражения кожи и внутренних органов (стафилококковая пневмония, энтероколит и другие), с генерализацией и без таковой, а также развитие стафилококкового сепсиса.
| Аспергиллы — аэробы, биохимически активны, образуют протеолитический, сахаролитический и липолитический ферменты, что особенно надо учитывать при заболеваниях, вызванных этим грибом, поскольку в клинической картине могут иметь место состояния опьянения, как и при кандидамикозах, особенно после употребления в пищу большого количества углеводов |
Стафилококковая бактериемия, как известно, может сопровождать любую форму стафилококкового заболевания или присоединяться к болезням нестафилококковой этиологии. В одних случаях стафилококковая бактериемия является составным патогенетическим звеном (при стафилококковых сепсисах), в других не имеет до определенного времени важного патогенетического значения и клинически никак не проявляется. В литературе имеются указания на то, что наиболее часто встречаются стафилококковые бактериемии у больных, у которых имели место аллергические проявления лекарственной болезни; это подтверждается и нашими данными. Так, анализируя клинический материал по брюшному тифу за 1970–1972 годы, мы выявили, что из 377 больных брюшным тифом у 90 (29,9%) был выделен стафилококк из крови. Развитие аллергических проявлений лекарственной болезни имело место у 41 больного, причем у 14 из них был выделен стафилококк из крови. Как показала статистическая обработка материала, в группе больных с аллергическими проявлениями лекарственной болезни стафилококковая бактериемия встречалась чаще. Кроме того, наблюдения за больными с различными заболеваниями показали, что там, где имело место развитие аллергических проявлений лекарственной болезни, чаще возникала генерализация стафилококковой инфекции.
В организме больного в процессе развития дисбактериоза, как и при аллергической форме лекарственной болезни, происходит глубокая перестройка, развитие аутоиммунных процессов, сопровождающееся изменениями иммунобиологического состояния, в том числе и появлением антител как к аутоштаммам микроорганизмов, так и к различным тканям организма, что имеет и свои клинические проявления. Помимо изменений в органах и системах организма, связанных с развитием инфекционного процесса, особенно при генерализованных формах дисбактериоза, обращают на себя внимание клинические признаки гиперчувствительности замедленного типа. Они проявляются в виде поражения внутренних органов аллергического генеза, особенно миокарда, а также кишечника, печени и других. Именно с этих позиций рассматривают в настоящее время происхождение аллергических миокардитов у больных с генерализованными формами стафилококкового дисбактериоза, а также до последнего времени такого тяжелого заболевания, как псевдомембранозный колит.
Псевдомембранозный колит (ПМК) в настоящее время большинством авторов рассматривается как острое заболевание, характеризующееся быстрым течением с летальным исходом в 50-75% случаев. Различные этиологические факторы, так же как нарушение кишечной микрофлоры в процессе лечения антибиотиками, особенно клиндамицином (или синтетическим его производным линкомицином), тетрациклинами и другими антибиотиками, аутоиммунные процессы, действие токсинов, вирусов, — были предложены для объяснения причин возникновения ПМК. Действительно, при ПМК часто обнаруживали различные условно-патогенные микробы, особенно стафилококки, вирусы. Однако сравнительно недавно рядом авторов было установлено, что токсины, продуцируемые бактериями рода клостридий, вовлечены в патогенез ПМК и в настоящее время рассматриваются как наиболее вероятная причина возникновения этого заболевания. Лечение этого заболевания всегда представлялось очень сложным. В комплекс лечебных мероприятий, помимо отмены препарата, предположительно вызвавшего развитие ПМК, включают гормональные средства (преднизолон, дексаметазон), симптоматические средства, а также антибактериальную терапию в зависимости от выделенного возбудителя.
Наибольшую опасность в настоящее время представляет развитие сепсиса, в том числе и стафилококкового. “Болезнью века” называл сепсис Билибин А. Ф. (1978), много занимавшийся изучением этого недуга. В развитии сепсиса решающую роль играет падение резистентности организма — иначе говоря, сепсис развивается лишь в тех случаях, когда нарушение экологического равновесия микрофлоры (дисбактериоз, наивысшим проявлением которого собственно и является сепсис) развивается на фоне резкого снижения защитно-приспособительных механизмов организма. Поэтому сепсис считают проблемой не микробиологической, а макробиологической. Этот фактор тем более важен, что во многом определяет тактику лечения больных сепсисом, а именно: при комплексном лечении необходимо учесть и назначить в первую очередь средства, повышающие резистентность организма. С этой целью больным сепсисом, наряду с химотерапевтическими препаратами, которые нужны лишь в определенные фазы течения болезни, и десенсибилизирующей терапией, должны назначаться биологические стимуляторы, такие как трансфузия крови и ее заменителей, антистафилококковая плазма или гамма-глобулин, стафилококковый анатоксин, продигиозан, лизоцим и другие препараты, индивидуально выбираемые в каждом конкретном случае.
Обычно сепсис развивается из местных очагов инфекции. Если до появления антибиотиков при сепсисе наиболее часто выделялись стрептококки, то сегодня они уступили место стафилококкам. Последние приобрели устойчивость к большинству известных антибиотиков. В зависимости от остроты и длительности течения выделяют молниеносные, острейшие, острые и затяжные формы сепсиса, а по характеру изменений, обнаруживаемых во внутренних органах, сепсис с метастазами (пиемия, септикопиемия) и сепсис без метастазов (септицемия). Клиническая диагностика сепсиса вызывает подчас большие затруднения, в связи с чем, по данным ряда авторов, до 30% случаев сепсиса остаются при жизни нерасшифрованными. В качестве первичных септических очагов или входных ворот сепсиса могут выступать различные местные инфекционные процессы. Генерализация инфекции из первичного очага приводит к образованию метастатических септических очагов, проявляющихся в виде гнойников и септических инфарктов во всех органах и частях тела. Чаще всего септические очаги при септикопиемии наблюдаются в почках, легких, реже в головном мозге, печени, селезенке, надпочечниках и скелетных мышцах. В ряде случаев в процессе лечения сепсиса может развиться картина бактериального (эндотоксического) шока.
К лабораторным методам исследования при стафилококковом дисбактериозе, помимо бактериологического, относится комплекс серологических реакций, в том числе реакция аутоагглютинации с выделенным штаммом стафилококка, определение стафилококкового антитоксина и т. д. Однако клиническое значение их невелико, сепсис обычно диагностируется на основании клинической картины болезни в каждом конкретном случае.
В заключение по разделу клинических особенностей течения дисбактериозов и различных видов суперинфекций хотелось бы привести высказывания академика Билибина А. Ф. (1970): “В мире природы все непрерывно взаимосвязано, и равновесие, которое на этой основе существует, играет решающую роль в поддержании жизни на Земле. Поэтому всякую акцию нужно совершать с расчетом и с полным вниманием к закону равновесия”.
Литература1. Ариевич А. М., Степанцева З. Г. Кандидамикозы как осложнения антибиотикотерапии
2. Лещенко В. М. и др. Клиника, диагностика, лечение и профилактика висцерального кандидамикоза. М., 1987.
3. Антонов В. Б., Яробкова Н. Д. Варианты кандидасепсисов и их лечение // Вестник дерматологии и венерологии. 1994. № 2. С. 8-9.
4. Быков В. Л. Дискуссионные вопросы развития кандидозных гранулем в печени // Архив патологии. 1991. 53. №6. С. 66-67.
5. Стрепетова Т. Н. Бронхолегочный аспергиллез // Вестник рентгенологии и радиологии. 1993. №3. С. 23.
6. Караев З. О. Микозы в легких, вызванные грибами // Терапевтический архив. 1990. №11. С. 137.
7. Пиличук Н. С. Микозы легких // Врачебное дело. 1990. №11. С. 5-11.
.jpg)
.jpg)
.jpg)









