Несмотря на успехи современной кардиологии, частота развития хронической сердечной недостаточности (ХСН) остается весьма высокой.
Этот парадокс связывают как с увеличением продолжительности жизни пациентов, т. е. с ростом количества пожилых людей, так и со снижением смертности среди больных с осложненным течением острого инфаркта миокарда, пороками сердца и т. д., «пополняющих» ряды пациентов с ХСН. Несмотря на богатый выбор медикаментозных средств, прогноз для больных с тяжелыми стадиями и функциональным классом при ХСН и сегодня остается крайне неблагоприятным. Оказалось, что 3-годичный прогноз у таких больных хуже, чем при раке молочной железы у женщин и при раке толстого кишечника у мужчин.
Один из важнейших вопросов на сегодняшний день состоит в том, можно ли улучшить лечение, а соответственно качество жизни и прогноз у данной категории больных, или возможности медикаментозной терапии уже исчерпаны и дальнейшее движение вперед может быть связано только с внедрением новых технологий. К таким методам относятся и пересадка стволовых клеток, и синхронизация работы камер сердца, и имплантация искусственного левого желудочка, и предотвращение ремоделирования сердечной мышцы специальными приспособлениями (сетка Ancor). По нашему мнению, используются перечисленные новейшие технологии весьма ограниченно, хотя по целому ряду из них проведены рандомизированные плацебоконтролируемые исследования. Для большинства больных с ХСН эти методы малодоступны, что еще раз подчеркивает важность применения медикаментозных средств.
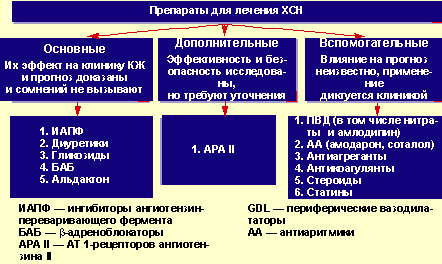
К настоящему времени разработаны и неоднократно опубликованы рекомендации по лечению больных с ХСН (рис.).
Согласно рекомендациям к основным группам препаратов, используемых для лечения больных с ХСН, следует относить ингибиторы АПФ, диуретики, β-блокаторы, сердечные гликозиды, антагонисты альдостерона. Тактика лечения данной категории больных обсуждалась в печати, в том числе и в нашем журнале [53].
Исследование ЭПОХА ХСН, проведенное в России, показало, что последние годы ингибиторы АПФ у больных с ХСН используются значительно чаще. Удельный вес препаратов данной группы, назначаемых при лечении таких пациентов, превышает 75%. Можно говорить о том, что применение препаратов группы ингибиторов АПФ стало привычным для врачей общей практики. Это обусловлено наличием целого ряда крупных рандомизированных плацебоконтролируемых исследований, показавших возможность положительного влияния ингибиторов АПФ у больных с ХСН на такие важные конечные точки, как общая смертность, смертность от сердечно-сосудистых заболеваний, прогрессирование ХСН и частота госпитализаций (SAVE, CONSENSUS, AIRE, TRACE, GISSI III и т. д.) [54, 55, 56, 57, 58]. Положительные результаты данных исследований представлены в таблице. Как видно из таблицы, уменьшение риска смертности в различных исследованиях было высоко достоверно и колебалось от 16 до 35%.
Но оказалось, что есть еще одна группа лекарственных препаратов, которые не меньше, чем ингибиторы АПФ, влияют на прогноз у больных с ХСН — это β-блокаторы. Это связано с тем, что активация симпатоадреналовой системы (САС), являясь первоначально компенсаторной реакцией, по мере течения заболевания, способствует запуску «порочного» круга развития сердечной недостаточности и значительно усугубляет ее течение. Это объясняется повышением энергетической потребности миокарда, «истощением» сниженных ресурсов и дальнейшей дисфункцией кардиомиоцитов. β-блокаторы снижают частоту сердечных сокращений (ЧСС), тем самым увеличивая период диастолического наполнения и сердечный выброс; уменьшают постнагрузку, за счет снижения уровня артериального давления (АД), а также обладают антиаритмическим эффектом. Активация САС, происходящая при ХСН, играет важную роль в процессе ремоделирования левого желудочка (ЛЖ). В процессе развития заболевания повышенный тонус САС еще более увеличивает нагрузку на миокард и способствует дальнейшей дилатации камер сердца. При этом β-блокаторы, наряду с ингибиторами АПФ, способны предотвращать ремоделирование сердца.
В ряде работ отмечено, что при регулярном длительном приеме β-блокаторов уменьшаются конечный диастолический размер (КДР), конечный систолический размер (КСР), увеличивается фракция выброса (ФВ) ЛЖ [1, 6]. При этом практикующий врач должен помнить, что не всегда положительные сдвиги отмечаются сразу после начала лечения. У целого ряда больных (особенно при сердечной недостаточности III-IV функционального класса по NYHA) в первые 2 нед. лечения β-блокаторами при клиническом наблюдении и/или инструментальном исследовании может не наблюдаться уменьшение степени выраженности клинических симптомов заболевания и объема камер сердца. Это не является поводом к прекращению данной терапии. Именно поэтому в практической кардиологии рекомендуется постепенное увеличение дозы β-блокаторов, начиная с минимальных (бисопролол 1,25 мг/сут, метопролол пролонгированного действия 12,5 мг/сут, карведилол 6,25 мг/сут), примерно 1 раз в 2–4 нед. У больных с тяжелым функциональным классом сердечной недостаточности лечение начинается с использования в первые дни ингибиторов АПФ, диуретиков, сердечных гликозидов, а β-блокаторы подключаются со 2–5-го дня.
Анализ данных большого международного многоцентрового рандомизированного плацебоконтролируемого исследования COPERNICUS (проведенного у 2289 больных с ХСН и ФВ ЛЖ менее 25%, из которых 1156 больных получали карведилол, начиная с дозы от 3,125 мг 2 раза/сут до 25 мг 2 раза/сут) показал, что при выраженной, но компенсированной ХСН положительный эффект карведилола был высоко достоверным. Использование карведилола у больных с первого дня лечения было таким же эффективным, как и при длительной терапии. Это подтверждает целесообразность раннего применения β-блокаторов даже у пациентов с тяжелым клиническим течением заболевания [50]. У ряда больных уже в первые дни отмечается уменьшение таких клинических проявлений ХСН, как одышка, тахикардия, слабость, при этом у некоторых пациентов положительный клинический эффект может выявляться только через 2–4 нед. от начала приема β-блокаторов. Это подтверждается результатами данных инструментальных методов исследования, показывающими, что в большинстве случаев изменения ФВ ЛЖ проходят в несколько этапов. На первом этапе (1 мес. лечения) возможно незначительное снижение ФВ по сравнению с исходной величиной, на втором (2–3 мес.) — она восстанавливается до исходного уровня, на третьем (4–6 мес.) — отчетливо увеличивается [46, 47]. При этом крайне важно, что целым рядом крупных рандомизированных исследований установлено, что β-блокаторы при длительном применении не только улучшают показатели гемодинамики, но и снижают смертность больных с ХСН.
Следуя принципам доказательной медицины, необходимо отметить, что положительный эффект применения β-блокаторов у больных с ХСН к настоящему времени доказан для таких препаратов, как бисопролол, карведилол, метопролол пролонгированного действия. В частности, в исследовании COPERNICUS (с карведилолом) выявлено снижение общей смертности на 35%. Результаты 2 других исследований, SIBIS II с бисопрололом [32, 10] и MERIT-HF с метопрололом XL [10, 31, 34], достаточно близки. Оба препарата достоверно снижали показатели общей смертности на 34%, сердечно-сосудистой смертности — на 29 и 38%, внезапной смертности — на 44 и 41%, соответственно, и, наконец, смертности, связанной с прогрессированием ХСН, — на 36%. По данным проведенных исследований, β-блокаторы не только улучшают выживаемость, но и снижают количество госпитализаций пациентов с ХСН, а также повышают их толерантность к физической нагрузке.
Анализ историй болезни пациентов с ХСН показал, что препараты, оказывающие наибольшее влияние на снижение смертности и улучшение качества жизни, применяются менее чем у половины больных с ХСН. Это связано с укоренившимися представлениями о побочных эффектах, возникающих на фоне приема β-блокаторов. К причинам, ограничивающим применение β-блокаторов, относятся «мнимое» снижение сократительной способности сердца, обструктивные заболевания легких, сахарный диабет, стенозирующие заболевания периферических сосудов, различные нарушения проводимости, пожилой возраст пациентов. До недавнего времени наличие тяжелой степени сердечной недостаточности также причисляли к противопоказаниям для назначения β-блокаторов.
Практически важным нам представляется и вопрос о дозах назначаемых β-блокаторов, а также преимуществах или недостатках использования их кардиоселективных форм.
К сожалению, однозначные ответы на данные вопросы отсутствуют. Так, анализ зависимости эффекта от применяемой дозы бисопролола у больных с ХСН (с использованием данных исследования CIBIS II) [51] показал: при распределении 2467 больных, включенных в рандомизацию (в зависимости от последней используемой дозы препарата), на 3 группы — с низкой дозой (1,25– 3,75 мг/сут), средней (5–7,5 мг/сут) и высокой (10 мг в сут) отмечалось статистически значимое снижение общей смертности во всех группах по сравнению с группой плацебо. Это позволяет сделать вывод, что использование β-блокаторов в любых дозах, даже в низких, может улучшить прогноз у данной категории больных. При этом абсолютно логично, что в группе, где использовались низкие дозы, пациенты имели возраст старше, более высокий функциональный класс сердечной недостаточности по NYHA и большее количество сопутствующих заболеваний.
Вопросу сравнения использования различных β-блокаторов, в том числе и кардиоселективных, посвящено небольшое количество исследований. Одним из наиболее значимых и крупных исследований, проведенных за последнее время, является исследование COMET [52]. Целью данной работы было проверить предположение, что β-блокатор карведилол, обладающий способностью блокировать В1-, В2- и А-рецепторы, будет иметь преимущество перед другим β-блокатором — метопрололом, характеризующимся высокоспецифичным связыванием главным образом В1-рецепторов. В исследование были включены более 3 тыс. больных с ХСН II–IV функциональных классов по NYHA и ФВ ЛЖ менее 35% (II функциональный класс — 48%, III функциональный класс — 48%, IV функциональный класс — 4%). Пациенты с ХСН, принимавшие диуретик и ингибиторы АПФ (или в случае непереносимости ингибиторы АТ 1-рецепторов ангиотензина II), а также сердечные гликозиды (59%) и антагонисты альдостерона (11%), были разбиты на 2 группы. В одной из них назначался карведилол (начальная доза 3,125 мг 2 раза/сут с постепенным повышением дозы каждые 2 нед. до 25 мг 2 раза/сут), в другой — метопролол тартрат (начальную дозу, составлявшую 5 мг 2 раза/сут, постепенно повышали каждые 2 нед. до 50 мг 2 раза/сут). Показано, что применение карведилола статистически значимо снижало общую смертность. Брадикардия наблюдалась у 10 и 9%, артериальная гипотония — у 14 и 11% больных соответственно.
Одним из наиболее серьезных препятствий к назначению β-блокаторов становится наличие сопутствующего бронхообструктивного синдрома. Часто поводом к неназначению β-блокаторов у больных с ХСН и незначительной бронхообструкцией является не ухудшение в процессе лечения, а предположение о вероятности данного осложнения. При этом игнорируется возможность всех положительных сдвигов, которые наблюдаются на фоне приема β-блокаторов у больных с ХСН и целый ряд данных о незначительном проценте побочных эффектов. У отдельных больных может возникать ухудшение бронхиальной проходимости (в этом случае препарат следует отменить), но одно лишь подозрение на наличие гиперчувствительности к β-блокаторам, при отсутствии признаков нарастания бронхообструкции, не должно становиться причиной отказа от хотя бы попытки применения препаратов у таких пациентов. Следует помнить, что вероятность развития бронхообструкции у больных с хроническими обструктивными заболеваниями легких тем ниже, чем выше селективность применяемого β-блокатора и чем меньше используемая доза.
Наш небольшой опыт использования кардиоселективного β-блокатора (метопролол пролонгированного действия эмзок, фирма IVAX, в начальной дозе 12,5 мг/сут, с постепенным увеличением дозы до 100 мг/сут, повышение дозы с интервалом в 2 нед. при контроле ЧСС, уровня АД и клинического состояния больного) у больных с ХСН и незначительным бронхообструктивным синдромом показал, что на фоне 3-месячного лечения отмечена клинически положительная динамика, выражавшаяся в статистически достоверном снижении функционального класса ХСН по NYHA в среднем на 16%, повышении толерантности к физической нагрузке в среднем на 14%, улучшении качества жизни в среднем на 21%; клиническое состояние больных улучшилось в среднем на 5 баллов. ФВ ЛЖ имела тенденцию к увеличению на 6%. У всех больных, за исключением 1 пациента, выбывшего из исследования, статистически достоверного снижения показателей функции внешнего дыхания отмечено не было. β-блокаторы у данной категории больных не ухудшали показатели углеводного и липидного обмена. Это подтверждает положительное действие β-блокаторов у больных с ХСН и свидетельствует о возможности их применения даже у столь «проблематичной» категории больных.
Более широкое использование β-блокаторов у больных с ХСН, даже особых категорий (пожилые люди и лица, имеющие незначительную бронхообструкцию легких), позволяет снизить смертность у данной категории больных. Правильный выбор β-блокатора и адекватные его дозы у больных с ХСН могут повысить эффективность лечения и улучшить прогноз. Это относится даже к категории больных с незначительным обструктивным синдромом.
По вопросам литературы обращайтесь в редакцию.
И. А. Либов, кандидат медицинских наук, доцент
А. И. Немировская
РМАПО, Городская клиническая больница им. С. П. Боткина, Москва
Приложения
-
- Место β-блокаторов в лечении хронической сердечной недостаточности - Рисунок. Препараты для лечения ХСН