Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутствие адекватных нагрузок, неблагоприятные метеорологические факторы (особенно перманентные, связанные с неудовлетворительными условиями труда и быта), врожденная или приобретенная патология опорно-двигательного аппарата и позвоночного столба, а также наличие избыточного веса и остеопороза. По своей распространенности в нашей стране хроническая вертебральная боль относится к числу массовых проблем здоровья населения.
Поясничная вертебральная боль, помимо первичного поражения позвоночника, может иметь «вневертебральное» происхождение — за счет вторичного вовлечения костно-хрящевых и нервных структур позвоночного столба.
Основные факторы и клинические формы поражения позвоночника
К первичным факторам поражения позвоночника — в частности, его пояснично-крестцового отдела — относятся очаговые или распространенные вертебральные изменения, связанные с самостоятельно возникшей патологией позвоночного столба. Среди них основным фактором является дистрофический вертебральный процесс (остеохондроз позвоночника).
Вторичные факторы поражения связаны с наличием экстравертебрального патологического процесса, также приводящего к развитию очаговых или распространенных изменений в позвоночнике. Наибольшее клиническое значение среди них имеют остеопороз и метастатическое поражение позвоночника.
Первый фактор (остеопороз) отличается значительной распространенностью среди женщин среднего, пожилого и старческого возраста. В то же время остеопороз позвоночника чаще всего протекает без развития неврологических расстройств, в связи с чем его клинические проявления редко являются поводом неврологического наблюдения. Второй фактор (метастатическое поражение) во много раз превышает частоту первичных опухолей позвоночника. В ряде случаев вертебральные нарушения метастатического происхождения попадают в сферу наблюдения невролога еще до установления диагноза основного заболевания. Схема — факторы и клинические формы первичного и вторичного поражения позвоночника — представлена на рис. 1.
Клинические проявления патологии пояснично-крестцового отдела позвоночника
В неврологической практике дифференциация форм вертебрального поражения начинается с определения вертебрального синдрома, с учетом особенностей которого проводится установление основного заболевания. Клинические проявления патологии пояснично-крестцового отдела позвоночника представляют собой 3 группы вертебральных синдромов (рис. 2):
-
собственно болевые;
-
корешковые монорадикулярные;
-
полирадикулярные.
Болевые (рефлекторные) синдромы
Болевые (рефлекторные) синдромы пояснично-крестцовой области, не сопровождающиеся очаговой неврологической симптоматикой, могут проявляться:
-
люмбалгией — острой, подострой или хронической болью в пояснично-крестцовой области (рис. 3), в некоторых случаях — люмбаго (резкой, внезапно возникшей поясничной болью — «прострелом»);
-
люмбоишиалгией— поясничной болью, иррадиирующей по дерматому седалищного нерва— n. ischiadicus (рис. 3);
-
кокцигодинией— болью в области копчика (рис. 3).

Корешковые синдромы (радикулопатии)
Корешковые синдромы (радикулопатии), вызванные поражением пояснично-крестцового отдела позвоночника, встречаются реже болевых поясничных синдромов. О наличии радикулопатии свидетельствуют симптомы выпадения чувствительной, рефлекторной и двигательной функций определенного спинномозгового корешка.
Проявления пояснично-крестцовых радикулопатий:
-
боль в поясничной области, иррадиирующая в ногу (вплоть до стопы);
-
гиперестезия или парестезия (чувство покалывания, ползания «мурашек»)— преимущественно в зоне боли;
-
гипестезия/гипалгезия — в основном в дистальном отделе иннервации корешка (наружный/внутренний край стопы);
-
асимметрия (за счет снижения) или отсутствие ахиллова и коленного рефлексов;
-
снижение мышечной силы— главным образом в мышцах разгибателях и сгибателях пальцев стопы.
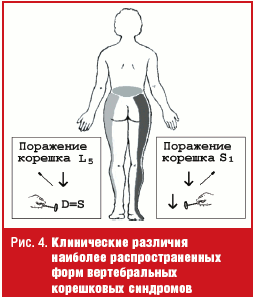
Наиболее распространенные формы пояснично-крестцовых радикулопатий связаны с поражением пятого поясничного (L5) и первого крестцового (S1) спинномозговых корешков. Клинические различия данных радикулопатий касаются зон локализации боли и чувствительных расстройств, а также наличия ахиллова рефлекса, исчезающего при радикулопатии S1 (рис. 4).
Клинические особенности остеохондроза позвоночника
В подавляющем большинстве случаев развитие поясничных болевых и корешковых синдромов вызвано остеохондрозом позвоночника, особенно часто затрагивающим сочленения двух нижних поясничных позвонков и основания крестца (межпозвоночные диски LIV–LV, LV –SI).
Основные клинические проявления остеохондроза позвоночника, в разной степени ограничивающие двигательную активность больного, включают рецидивирующую или хроническую вертебральную боль, болезненную подвижность позвоночника, а также монорадикулярные неврологические расстройства.
Течение клинических проявлений остеохондроза позвоночника чаще всего циклическое — с чередованием периодов обострения и ремиссии (полной или частичной). Обострения, как правило, носят сезонный характер (осень и весна). Наибольшая частота обострений заболевания приходится на пятое десятилетие жизни. В большинстве случаев развитие обострений вертебральной патологии бывает предсказуемым — при нарушении режима, ограничивающего физические нагрузки и исключающего охлаждение.
Самой характерной клинической особенностью остеохондроза позвоночника как заболевания с хроническим, многолетним течением является неизбежность постепенного «затихания» вертебральной боли (обычно на рубеже 5–6-го десятилетий жизни). Данная особенность остеохондроза позвоночника обусловлена переходом текущего дистрофического процесса в заключительную стадию, стабилизирующую положение костных и мягкотканных структур позвоночного столба. В связи с этим регресс вертебральной боли часто сопровождается еще большим ограничением подвижности позвоночника. Сохраняющиеся после 50 лет боль и ограничения повседневной двигательной активности больного чаще всего бывают связаны с предшествующей травмой, иной формой поражения позвоночника или остеоартрозом тазобедренного сустава.
Наиболее неблагоприятной формой проявлений поясничного остеохондроза является развитие дискогенной компрессии структур позвоночного канала, в частности — конского хвоста, угрожающей тяжелыми неврологическими осложнениями и инвалидизацией больного. Компрессия структур позвоночного канала также может быть связана с вторичными формами поражения позвоночника (рис. 1).
Признаки острой компрессии структур позвоночного канала (в том числе конского хвоста):
-
возникновение двусторонней слабости и онемения ног, онемения в области промежности;
-
задержка моче- и калоотделения;
-
при компрессионном (компрессионно-ишемическом) поражении спинного мозга— самопроизвольное уменьшение боли, сменяющееся чувством онемения тазового пояса и конечностей.
Клинические особенности вторичного поражения позвоночника
Симптоматическая вертебральная боль, вызванная вторичным поражением позвоночника, в самом начале своего развития может протекать подобно проявлениям остеохондроза позвоночника. Наличие данной боли часто становится поводом для проведения физиотерапии, способной еще больше усугубить проявления основного заболевания.
Установлению симптоматического характера вертебральной боли способствуют:
-
тщательный анализ жалоб больного при «хронизации» и нарастании интенсивности вертебральной боли, а также ее атипичных проявлениях;
-
клиническое обследование больного при недостаточной эффективности проводимого лечения.
Атипичные вертебральные проявления (характерны для вторичного поражения позвоночника):
-
вертебральная боль:
–чаще возникает у больных старше 40, особенно 50 лет;
–постепенно нарастает;
–усиливается при движениях, сохраняется или усиливается в покое;
–дневная, а также ночная, в том числе «пробуждающая»;
–сопровождается локальной вертебральной болью — «болезненностью» или резкой болью в пределах одного или двух смежных позвонков при надавливании и «поколачивании» остистых отростков;
-
эффективность ненаркотических анальгетиков: в обычных терапевтических дозах — кратковременная, постепенно снижающаяся;
-
наличие экстравертебральной боли — паравертебральной, абдоминальной, внизу живота или паховой области;
-
сочетание с соматическими нарушениями:
–повышением температуры тела;
–общей слабостью, снижением аппетита, потерей массы тела;
–изменениями лабораторных показателей— ускорением СОЭ, анемией, лейкоцитозом.
Принципы лечения
Анальгетические средства
Основными анальгетическими средствами для устранения вертебральной боли являются нестероидные противовоспалительные препараты (НПВП). НПВП, как и другие обезболивающие препараты, обычно самостоятельно принимаются больными при усилении и возобновлении боли. Однако длительное применение анальгетических средств, повышающее риск развития осложнений лекарственной терапии, предусматривает контролируемое врачом применение НПВП.
На сегодняшний день в арсенале практикующего врача имеется широкий ряд НПВП, относящихся по механизму действия к «неселективным» противовоспалительным препаратам — блокирующим фермент циклооксигеназу (ЦОГ) и «селективным» — блокирующим изофермент ЦОГ-2. Эти препараты существенно различаются между собой соотношением преимуществ и недостатков, соответственно — выраженностью и продолжительностью лечебных эффектов и вызываемыми побочными действиями. Вероятно, более предпочтительными для больных с вертебральной болью (по доступности, эффективности и меньшей вероятности побочных эффектов) являются: среди «неселективных» НПВП — диклофенак, ибупрофен и кетопрофен, а среди «селективных» — мелоксикам.
Способы применения НПВП:
Диклофенак — внутрь 100–150 мг/сут (обычные таблетированные формы 25–50 мг, форма ретард — 100 мг); внутримышечно или подкожно; ректально; местно.
Ибупрофен — внутрь 1200 мг/сут; местно.
Кетопрофен — внутрь 150–300 мг/сут (обычная таблетированная форма 50 мг, форма ретард— 150 мг); внутримышечно; ректально; местно.
Мелоксикам— внутрь 7,5–15 мг/сут (однократно); внутримышечно; ректально.
Общим правилом для НПВП является применение пероральных форм во время или сразу после еды с достаточным количеством воды.
Длительность применения НПВП зависит от выраженности и продолжительности вертебральной боли. При остро возникшей боли в спине бывает достаточно кратковременного (в течение нескольких дней) применения НПВП. При наличии интенсивной, особенно корешковой боли, период применения одного и того же НПВП обычно составляет не менее 3–4 недель.
Наиболее вероятные побочные эффекты НПВП связаны с их воздействием на желудочно-кишечный тракт. Меньшая частота развития желудочной и кишечной диспепсии, а также желудочно-кишечного кровотечения отмечается при использовании мелоксикама.
Витамины группы В
Применение нейротропных витаминов группы В — распространенный в клинической практике метод лечения больных с поражением периферической нервной системы, в том числе неврологическими проявлениями остеохондроза позвоночника. Для проведения так называемой витаминотерапии традиционно использовался способ попеременного введения растворов тиамина (витамина В1), пиридоксина (витамина В6) и цианокобаламина (витамина В12) — по 1–2 мл внутримышечно с ежедневным чередованием каждого препарата — в течение 2–4 недель. Недостатки такой схемы уже давно известны — малые дозы и частые инъекции приводят к низкому комплайенсу.
В настоящее время чаще применяется поликомпонентный препарат «Мильгамма», каждая ампула которого содержит по 100 мг тиамина и пиридоксина и 1000 мкг цианокобаламина, а также лидокаин, обеспечивающий местноанестезирующий эффект при внутримышечном введении препарата. Мильгамма, обладающая антиноцицептивным (вероятно, серотонинергическим) действием, применяется при острой, рецидивирующей и хронической вертебральной боли. Ввиду установленного влияния Мильгаммы на процессы регенерации нервных волокон и миелиновой оболочки, данный препарат особенно широко используется при вертебральных и экстравертебральных формах поражения периферической нервной системы.
Мильгамма композитум — для перорального приема, включает бенфотиамин (жирорастворимая форма витамина В1, сохраняющая свою фармакологическую активность после всасывания в желудочно-кишечном тракте) и пиридоксин. Наличие этих двух компонентов обеспечивает эффективность дальнейшей терапии (в течение 6 недель, после курсового применения препарата «Мильгамма».
Схема лечения:
Мильгамма — внутримышечно 2 мл, ежедневно, в течение 10 или 15 дней.
Мильгамма композитум — внутрь, по 1 драже 3 раза в день, в течение 6 недель.
Немедикаментозные методы лечения
При обострении вертебральной боли и ее обратном развитии наряду с медикаментозным лечением попеременно и в различной последовательности проводятся физиотерапия (включая массаж), иглотерапия и мануальная терапия. Одновременно с этим должна проводиться постепенная, не усиливающая выраженности боли, двигательная активизация, являющаяся для больного действенным методом «самопомощи», а вне обострения — методом предупреждения хронической вертебральной боли.
Хирургические методы лечения
Хирургические методы лечения вертебральной патологии могут носить плановый или экстренный характер. Плановый порядок проведения хирургического вмешательства определяется относительно стабильной клиникой вертебральной патологии, требующей радикального удаления или доступной для хирургического воздействия.
Целью проведения подобных операций (на поясничном уровне) является:
-
декомпрессия спинномозговых корешков при их дискогенном сдавлении или стенозе позвоночного канала;
-
удаление опухоли позвоночника, спинного мозга, спинномозговой оболочки или корешка, которая не сопровождается признаками нарастающей компрессии.
Большинство хирургических операций на позвоночнике проводится по поводу хронической или часто рецидивирующей поясничной боли. Основным аргументом в пользу выбора хирургического лечения обычно является «исчерпанность» всего арсенала доступных для данного случая консервативных методов.
При принятии решения о проведении хирургического лечения — радикального, но значительно более дорогостоящего, — необходимо учитывать:
-
определенную вероятность возобновления вертебральной боли (в том числе в области других позвонков) после проведения хирургической операции;
-
возможность постепенного самопроизвольного ослабления и даже полного регресса вертебральной боли без проведения хирургического вмешательства;
-
существенную зависимость результатов хирургического лечения, даже методически успешных операций, от преморбидного статуса больного: послеоперационное сохранение и возобновление вертебральной боли характерно для больных с ипохондрическими и депрессивными расстройствами, алкогольной зависимостью, а также имеющих сопутствующую соматическую патологию.
Необходимость проведения экстренного хирургического вмешательства возникает при остром развитии неврологических расстройств, обусловленных компрессией спинного мозга и конского хвоста. При отсутствии радикального лечения, на фоне дальнейшего нарастания спинномозговой и полирадикулярной симптоматики, возможно развитие необратимых неврологических нарушений. Однако проведенная в экстренном порядке хирургическая операция позволяет устранить остро возникшую компрессию спинного мозга, его сосудов и конского хвоста, и обеспечить восстановление двигательных, чувствительных и тазовых функций.
Ю. В. Грачев, доктор медицинских наук
В. И. Шмырев, доктор медицинских наук, профессор
НИИ ОПП РАМН, МЦ Управления делами Президента РФ, Москва
Купить номер с этой статьей в pdf









